Commencement du voyage dans le monde des esprits
Perspectives et considérations autochtones sur les soins palliatifs et de fin de vie
Les droits des Premières Nations, des Inuits et des Métis et l’engagement à établir des partenariats et des relations à part entière sont énoncés à l’article 35 de la Loi constitutionnelle (1982)1. De plus, cet article de la Loi constitutionnelle reflète une promesse de la part du gouvernement du Canada et des entités associées de respecter les droits distincts des Premières Nations, des Inuits et des Métis ainsi que les obligations découlant des traités qui créent un cadre permettant aux Premières Nations, aux Inuits et aux Métis et aux peuples non autochtones de travailler et de vivre ensemble.
En 2007 et 2015, deux déclarations et rapports autochtones notables ont été publiés et ont alimenté les discussions et les actions correspondantes au Canada et à l’étranger en ce qui concerne les droits, le bien-être, la mobilisation et les partenariats des Autochtones.
![]()
« En tant que prestataires de soins de santé, nous avons la responsabilité de mettre l’accent sur l’identité individuelle et la dignité face à la maladie, d’être avec les gens et d’écouter leurs histoires, et de fournir non seulement des soins physiques pour le corps, mais aussi des soins mentaux, spirituels et émotionnels pour l’esprit, le cœur et l’âme. »
– Alexander Kmet, médecin métis spécialisé dans l’anesthésie, l’oncologie générale et la médecine des soins palliatifs à Whitehorse, au Yukon
Les rides autour de ses yeux se sont creusées pour souligner la joie incontrôlable de son sourire alors qu’elle mimait sa chasse à l’élan une fois de plus. Une aînée, issue d’une communauté des Premières Nations située à l’extérieur de Whitehorse, a souligné l’importance de rentrer chez elle après avoir été hospitalisée pour être prise en charge par sa communauté, sachant que son cancer avancé allait progresser sans traitement médical continu. En tant que médecin spécialiste des soins palliatifs vivant au Yukon, j’ai pu constater de visu l’importance d’honorer la culture, les traditions et les liens avec la communauté et la terre pendant le voyage de fin de vie.
En tant que prestataires de soins de santé, nous avons la responsabilité de mettre l’accent sur l’identité individuelle et la dignité face à la maladie, d’être avec les gens et d’écouter leurs récits, et de fournir non seulement des soins physiques pour le corps, mais aussi des soins mentaux, spirituels et émotionnels pour l’esprit, le cœur et l’âme. Cela est particulièrement vrai lorsqu’il s’agit de soigner les peuples des Premières Nations, les Inuits et les Métis, pour lesquels l’histoire et les expériences sont inextricablement liées à la santé et au bien-être.
Peu importe votre expérience ou votre rôle en matière de soins palliatifs, le rapport intitulé Commencement du voyage dans le monde des esprits : approches des Premières Nations, des Inuits et des Métis en matière de soins palliatifs et de fin de vie au Canada donne des perspectives et des enseignements qui vous soutiendront, vous et d’autres personnes, dans votre cheminement d’aidant.
– Alexander Kmet, médecin métis
Déclaration des Nations Unies sur les droits des peuples autochtones
 La DNUDPA a été adoptée par l’Assemblée générale des Nations Unies le 13 septembre 2007 et par le Canada en 2016. Cette déclaration établit un cadre international complet de normes minimales pour la survie, la dignité et le bien-être des peuples autochtones du monde entier. Elle étoffe les normes existantes en matière de droits de la personne et de libertés fondamentales telles qu’elles s’appliquent à la situation particulière des peuples autochtones.
La DNUDPA a été adoptée par l’Assemblée générale des Nations Unies le 13 septembre 2007 et par le Canada en 2016. Cette déclaration établit un cadre international complet de normes minimales pour la survie, la dignité et le bien-être des peuples autochtones du monde entier. Elle étoffe les normes existantes en matière de droits de la personne et de libertés fondamentales telles qu’elles s’appliquent à la situation particulière des peuples autochtones.
Voici quelques articles notables de la DNUDPA qui concernent les approches autochtones en matière de soins palliatifs et de fin de vie :
Article 7 : Les Autochtones ont droit à la vie, à l’intégrité physique et mentale, à la liberté et à la sécurité de la personne2.
Article 21 : Les peuples autochtones ont droit, sans discrimination d’aucune sorte, à l’amélioration de leur situation économique et sociale, notamment dans les domaines de l’éducation, de l’emploi, de la formation et de la reconversion professionnelles, du logement, de l’assainissement, de la santé et de la sécurité sociale3.
Article 23 : Les peuples autochtones ont le droit de définir et d’élaborer des priorités et des stratégies en vue d’exercer leur droit au développement. En particulier, ils ont le droit d’être activement associés à l’élaboration et à la définition des programmes de santé, de logement et d’autres programmes économiques et sociaux les concernant, et, autant que possible, de les administrer par l’intermédiaire de leurs propres institutions4.
Article 24 : Les Autochtones ont le droit, en toute égalité, de jouir du meilleur état possible de santé physique et mentale. Les États prennent les mesures nécessaires en vue d’assurer progressivement la pleine réalisation de ce droit5.
Pour plus d’information, regardez How UNDRIP Changes Canada’s Relationship with Indigenous Peoples (en anglais seulement).
Appels à l’action de la Commission de vérité et réconciliation du Canada
De 2008 à 2014, la CVR a entendu des histoires de mauvais traitements (p. ex. sur le plan mental, émotionnel, sexuel, physique) de milliers de survivants des pensionnats. L’objectif de la CVR était de documenter l’histoire et les répercussions du système des pensionnats au Canada. La CVR a permis aux anciens élèves survivants des pensionnats de faire part de leurs expériences lors de réunions publiques et privées tenues dans tout le Canada. En juin 2015, la Commission a publié un rapport basé sur ces auditions, qui a donné lieu à 94 appels à l’action. Les 94 appels à l’action traitent de l’héritage des pensionnats et font avancer le processus de réconciliation au Canada.
 Voici les appels à l’action que la Commission de vérité et réconciliation du Canada a expressément demandé au Partenariat et à nos collègues des établissements de santé de tout le pays de réaliser :
Voici les appels à l’action que la Commission de vérité et réconciliation du Canada a expressément demandé au Partenariat et à nos collègues des établissements de santé de tout le pays de réaliser :
Appel à l’action no 22 de la CVR : Nous demandons aux intervenants qui sont à même d’apporter des changements au sein du système de soins de santé canadien de reconnaître la valeur des pratiques de guérison autochtones et d’utiliser ces pratiques dans le traitement de patients autochtones, en collaboration avec les aînés et les guérisseurs autochtones, lorsque ces patients en font la demande6.
Appel à l’action no 23 de la CVR : Nous demandons à tous les ordres de gouvernement :
-
- de voir à l’accroissement du nombre de professionnels autochtones travaillant dans le domaine des soins de santé;
- de veiller au maintien en poste des Autochtones qui fournissent des soins de santé dans les collectivités autochtones;
- d’offrir une formation en matière de compétences culturelles à tous les professionnels de la santé7.
Appel à l’action no 24 de la CVR : Nous demandons aux écoles de médecine et aux écoles de sciences infirmières du Canada d’exiger que tous leurs étudiants suivent un cours portant sur les questions liées à la santé qui touchent les Autochtones, y compris en ce qui a trait à l’histoire et aux séquelles des pensionnats, à la Déclaration des Nations Unies sur les droits des peuples autochtones, aux traités et aux droits des Autochtones de même qu’aux enseignements et aux pratiques autochtones. À cet égard, il faudra, plus particulièrement, offrir une formation axée sur les compétences pour ce qui est de l’aptitude interculturelle, du règlement de différends, des droits de la personne et de la lutte contre le racisme8.
La réconciliation ne consiste pas à pardonner et à oublier. Elle consiste plutôt à se rappeler et à changer.
De plus, la réconciliation n’est pas une destination : il s’agit d’un cheminement et d’un processus partagés par les Premières Nations, les Inuits, les Métis et les peuples non autochtones du Canada.
En tant que personnes vivant et travaillant au Canada, nous avons tous un rôle individuel et collectif à jouer pour faire avancer les appels à l’action de la CVR.
Pour plus d’information sur le rapport final de la CVR, consultez la publication intitulée Honorer la vérité, réconcilier pour l’avenir.
La DNUDPA et les appels à l’action de la CVR mettent en lumière l’importance de comprendre le paysage historique, social, culturel et politique qui façonne les relations entre les peuples autochtones et les institutions telles que le système de soins de santé au Canada. Il est essentiel de comprendre ce paysage et ces relations pour parvenir à la justice sociale. Alors que les ordres de gouvernement, les organisations de soins de santé et les groupes de leadership et d’éducation connexes mettent en oeuvre les appels à l’action de la CVR et les articles de la DNUDPA, les aides doivent être conscients de leurs rôles lorsqu’ils travaillent avec des personnes membres des Premières Nations, inuites et métisses atteintes d’une maladie limitant l’espérance de vie, leur famille et leur communauté.
- Reconnaissance des effets des traumatismes historiques et intergénérationnels sur les peuples autochtones : Ces effets sont souvent associés aux politiques d’assimilation forcée par l’intermédiaire du système des pensionnats et d’autres formes de colonisation au Canada (p. ex. la législation de la Loi sur les Indiens et le système des réserves, l’appropriation des terres, les hôpitaux indiens9, la rafle des années soixante10).
- Déconstruction de sa compréhension du changement au niveau communautaire : Les communautés des Premières Nations, des Inuits et des Métis donnent le ton et définissent (ou redéfinissent) les modes de connaissance liés à l’identité/aux identités, à la résilience et aux soins palliatifs et de fin de vie. Il est important de reconnaître que la disposition d’une communauté à adopter des approches autochtones en matière de soins palliatifs et de fin de vie ou à diriger ces approches diffère au sein des communautés des Premières Nations, des Inuits et des Métis et entre elles.
- Mobilisation des communautés : Prendre le temps nécessaire pour établir des relations et maintenir la confiance entre les personnes, les groupes et les organisations qui fournissent des approches autochtones en matière de soins palliatifs et de fin de vie et un soutien connexe aux personnes atteintes d’une maladie limitant l’espérance de vie.
- Compréhension des processus et des protocoles de travail avec les communautés des Premières Nations, des Inuits et des Métis et aux côtés de ces communautés : La compréhension de ces processus et protocoles comprend la reconnaissance, la prise en compte et la compréhension des pratiques culturelles associées au processus de la mort et au décès.
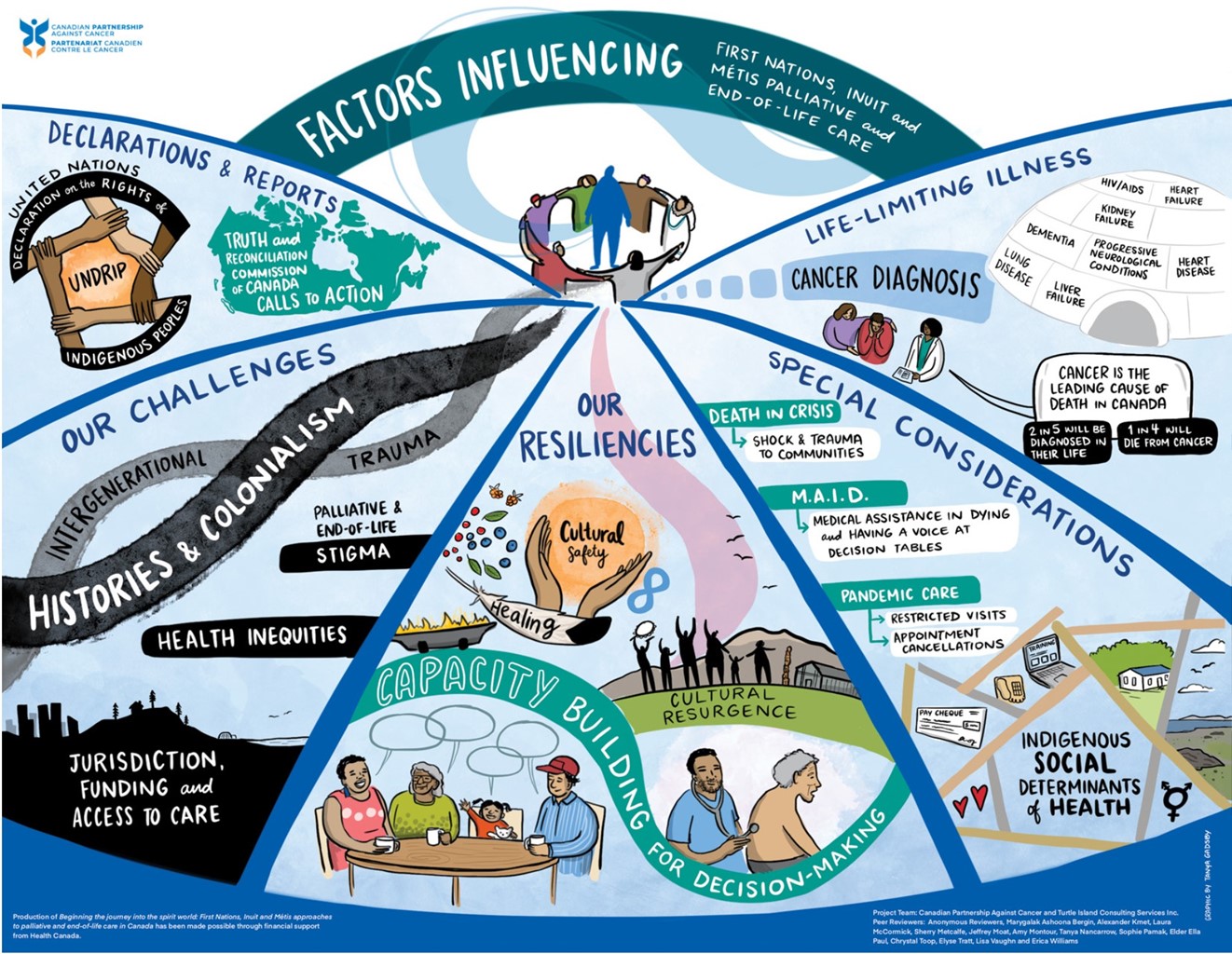
Défis et résiliences
De nombreux peuples des Premières Nations, des Inuits et des Métis, ainsi que leurs familles et leurs communautés, peuvent envisager les soins palliatifs et de fin de vie selon une vision du monde différente de celle des peuples non autochtones et des perspectives biomédicales. De nombreux facteurs touchent et influencent les soins palliatifs et de fin de vie pour les peuples autochtones11,12,13. Certains de ces facteurs sont des facteurs historiques, des facteurs relevant des compétences, des facteurs interculturels, des facteurs de renforcement des capacités et des facteurs liés aux ressources.
Facteurs historiques
Lorsque nous réfléchissons à l’histoire du Canada, il est important de la considérer comme une histoire vivante en ce qui concerne les effets passés et actuels de la colonisation, du système des pensionnats et des répercussions intergénérationnelles connexes, tels qu’ils se reflètent dans les soins de santé actuels, le système juridique/judiciaire et les politiques et pratiques relatives à la protection de l’enfance. L’histoire n’a pas commencé avec l’histoire coloniale : les cultures autochtones ont survécu et prospéré dans ce que l’on appelle aujourd’hui le Canada pendant des millénaires. Les communautés autochtones du Canada ont des liens profonds avec les terres, qui leur permettent d’assurer leur subsistance et leur bien-être spirituel et culturel14 . Cependant, la dépossession historique des terres au Canada s’est produite par des guerres coloniales ou des traités officiels15, par la création et la mise en œuvre de la législation de la Loi sur les Indiens et par le système des réserves16, le dépeuplement par des épidémies de maladies européennes (p. ex. la variole, la grippe, la rougeole)17 ainsi que par l’appropriation unilatérale des terres, territoires et ressources autochtones18,19,20,21.

Le contexte historique des préjudices résultant de la colonisation continue de toucher les peuples autochtones de génération en génération. Ce préjudice est souvent appelé traumatisme intergénérationnel. Ces facteurs historiques influencent les décisions en matière de santé, notamment l’accès des personnes autochtones atteintes d’une maladie limitant l’espérance de vie aux programmes, services et ressources de soins palliatifs et de fin de vie22,23.
Le système des pensionnats et l’héritage durable des traumatismes intergénérationnels sont des facteurs majeurs qui ont des répercussions et une influence sur la santé, la guérison et l’aide des Autochtones. Le colonialisme crée un environnement oppressant dans lequel les peuples autochtones ne peuvent pas exprimer leur colère et leur frustration parce que c’est trop dangereux ou risqué, ou parce qu’ils ne sont pas autorisés à le faire. Les sentiments d’aliénation et de marginalisation peuvent être refoulés et dirigés contre soi-même ou sa famille et sa communauté.
L’accès aux soins palliatifs suscite souvent des sentiments de peur et d’appréhension, en particulier pour les peuples autochtones et les membres de leur famille qui ont été arrachés à leur communauté, à leur langue et à leur mode de vie dans le cadre du système des pensionnats, du système des hôpitaux indiens ou de la rafle des années soixante. Leurs craintes et leurs appréhensions portent sur des questions telles que : « Y aura-t-il des options en matière de soins palliatifs? Serai-je obligé de quitter ma famille, ma communauté, ma langue et mon mode de vie pour entrer dans un établissement de soins biomédicaux afin d’y recevoir des soins palliatifs? Mes choix et mes décisions en matière de soins palliatifs seront-ils réellement entendus, respectés et soutenus par le système de soins de santé? »
Accès aux soins palliatifs et de fin de vie – compétence et financement
L’accès aux soins palliatifs et de fin de vie est basé sur la compétence et le financement des soins de santé dans le cadre des relations intergouvernementales. Le gouvernement du Canada (ordre de gouvernement fédéral) est responsable des peuples autochtones, tandis que la prestation des services de santé au Canada est principalement une responsabilité provinciale/territoriale. Au Canada, les soins palliatifs et de fin de vie sont généralement dispensés dans les hôpitaux et organisés par les provinces et les territoires.
 La compétence (autorité législative) crée des complexités supplémentaires pour les Premières Nations, les Inuits et les Métis qui tentent d’accéder aux soins. Il convient de noter qu’il existe également des inégalités en matière de santé entre les peuples et les communautés des Premières Nations, des Inuits et des Métis. Si la Loi sur les Indiens limite les droits en matière de soins de santé pour les membres des Premières Nations (statut d’Indien inscrit), les Métis et les Inuits ne bénéficient généralement pas des mêmes droits en matière de soins de santé que les membres des Premières Nations24,25. L’absence de soutien et de services culturels pour les populations autochtones urbaines sans abri signifie qu’elles ne sont pas susceptibles de recevoir des soins palliatifs et de fin de vie propres aux Autochtones. En outre, dans de nombreuses régions et communautés inuites du Canada, les services de soins palliatifs et de fin de vie sont rares, voire inexistants26,27,28.
La compétence (autorité législative) crée des complexités supplémentaires pour les Premières Nations, les Inuits et les Métis qui tentent d’accéder aux soins. Il convient de noter qu’il existe également des inégalités en matière de santé entre les peuples et les communautés des Premières Nations, des Inuits et des Métis. Si la Loi sur les Indiens limite les droits en matière de soins de santé pour les membres des Premières Nations (statut d’Indien inscrit), les Métis et les Inuits ne bénéficient généralement pas des mêmes droits en matière de soins de santé que les membres des Premières Nations24,25. L’absence de soutien et de services culturels pour les populations autochtones urbaines sans abri signifie qu’elles ne sont pas susceptibles de recevoir des soins palliatifs et de fin de vie propres aux Autochtones. En outre, dans de nombreuses régions et communautés inuites du Canada, les services de soins palliatifs et de fin de vie sont rares, voire inexistants26,27,28.
Outre les problèmes liés à la compétence, la disponibilité inadéquate d’un soutien financier durable pour les approches autochtones en matière de soins palliatifs et de fin de vie est déterminée par les politiques, les mandats gouvernementaux (priorités) et les lois/réglementations29. L’absence de prise en compte des déterminants sociaux de la santé des populations autochtones dans les communautés urbaines, rurales, éloignées et nordiques30 ainsi que l’utilisation exclusive d’une approche biomédicale (non holistique) des soins de santé peuvent priver de nombreuses familles et communautés autochtones de leur autonomie et éroder leur confiance à l’égard de la prestation de soins palliatifs et de fin de vie et de l’utilisation de pratiques de guérison traditionnelles pour le membre de leur famille atteint d’une maladie limitant l’espérance de vie31. Les politiques et protocoles de soins de santé d’établissements ont posé et continuent de poser des obstacles aux pratiques traditionnelles et aux processus de deuil culturels en raison des restrictions sur le nombre de visiteurs, la durée des visites et la pratique des cérémonies traditionnelles, en particulier les cérémonies pour le processus de la mort et le décès. Ces restrictions remettent en cause les traditions autochtones appréciées qui consistent à être entouré de toute la famille et à utiliser des pratiques traditionnelles telles que la préparation d’aliments spéciaux, la participation à des cérémonies du calumet et la purification par la fumée32. En outre, l’accès aux médicaments, aux fournitures et aux soins à domicile n’est pas équitable dans de nombreuses communautés rurales, éloignées et nordiques.
Mobilisation, partenariat et renforcement des capacités
 Avec la reconnaissance croissante du titre et des droits des Autochtones au Canada, il est nécessaire de promouvoir des modèles autochtones d’autodétermination en mettant l’accent sur la négociation d’ententes pratiques et réalisables pour mettre en œuvre l’autonomie gouvernementale concernant la compétence et le financement associés aux soins de santé (y compris les soins palliatifs et de fin de vie). Pour que la contribution à des relations intergouvernementales authentiques soit plus efficace, tous les ordres de gouvernement doivent participer activement à la formation de partenariats et de collaborations. Ils doivent travailler aux côtés des personnes autochtones atteintes d’une maladie limitant l’espérance de vie, de leur famille, de leur communauté et des prestataires de soins de santé afin de renforcer les capacités en matière de soins palliatifs et de fin de vie grâce à l’autonomie, à l’autodétermination et au développement communautaire durable.
Avec la reconnaissance croissante du titre et des droits des Autochtones au Canada, il est nécessaire de promouvoir des modèles autochtones d’autodétermination en mettant l’accent sur la négociation d’ententes pratiques et réalisables pour mettre en œuvre l’autonomie gouvernementale concernant la compétence et le financement associés aux soins de santé (y compris les soins palliatifs et de fin de vie). Pour que la contribution à des relations intergouvernementales authentiques soit plus efficace, tous les ordres de gouvernement doivent participer activement à la formation de partenariats et de collaborations. Ils doivent travailler aux côtés des personnes autochtones atteintes d’une maladie limitant l’espérance de vie, de leur famille, de leur communauté et des prestataires de soins de santé afin de renforcer les capacités en matière de soins palliatifs et de fin de vie grâce à l’autonomie, à l’autodétermination et au développement communautaire durable.
En 2018, les services de santé communautaire de Maamwesying North Shore et le programme de l’organisme Saint Elizabeth Health Care pour les Premières Nations, les Inuits et les Métis se sont associés pour élaborer un programme d’éducation et de formation des aidants naturels. L’objectif de ce programme est de fournir aux aidants naturels (aidants communautaires et membres de la famille) une formation pratique basée sur les compétences qui facilitent leur rôle d’aide33.
Les services de santé communautaire de Maamwesying North Shore et le programme de l’organisme Saint Elizabeth Health Care pour les Premières Nations, les Inuits et les Métis ont mis en œuvre le programme d’éducation et de formation des aidants naturels en trois phases :
Phase 1 : Coordonner des séances de dialogue pour créer un espace plus sécurisant sur le plan culturel pour les aidants naturels afin qu’ils puissent faire part d’histoires et d’expériences qui pourraient ensuite guider les priorités d’apprentissage, les besoins de soutien et d’autres considérations connexes (p. ex. les lacunes, les défis, les espoirs, les aspirations et les pratiques prometteuses).
Phase 2 : Donner une formation aux aidants naturels en fonction des besoins prioritaires cernés lors de la première phase du programme
Phase 3 : Élargir la conception de programmes d’études préparés qui répondent aux besoins cernés lors de la première phase et qui sont guidés par l’enseignement de la formation lors de la deuxième phase. Cette phase comprenait également la mise en place d’une composante de formation des formateurs afin de soutenir les prestataires de soins de santé communautaires dans la formation continue des aidants naturels34.
L’éducation et la formation des aidants naturels portent sur les enseignements, les pratiques et les médicaments traditionnels, les maladies et les affections, l’aide à la médication, les soins palliatifs et l’autogestion de la santé. Les séances de formation sont expérientielles et interactives et comprennent des scénarios, des études de cas, des activateurs et un apprentissage collaboratif35.
Rien sur nous sans nous
Cette déclaration signifie que la mobilisation et la consultation locales des peuples et des communautés des Premières Nations, des Inuits et des Métis sont requises lors de l’élaboration et de la mise en œuvre des programmes de soins palliatifs et de fin de vie.
La mobilisation communautaire et les partenariats en matière de soins palliatifs et de fin de vie rassemblent des organisations et des ordres de gouvernement (p. ex. les gouvernements et les communautés autochtones, les gouvernements provinciaux et territoriaux, et le gouvernement fédéral). Ils comprennent des approches autochtones en matière de soins palliatifs et de fin de vie sous la forme d’aides et de services multidisciplinaires et intersectoriels (santé, justice, perfectionnement des compétences, emploi et services sociaux, pour n’en citer que quelques-uns).
La mobilisation communautaire est reconnue comme une pierre angulaire des soins de santé primaires depuis au moins trente ans (OMS, 1978) et continue d’être promue dans les débats actuels sur les déterminants sociaux et autochtones de la santé comme un élément clé de la lutte contre les inégalités en matière de santé36,37.
La mobilisation communautaire et les partenariats encouragent les communautés et les organisations des Premières Nations, des Inuits et des Métis à collaborer aux initiatives, aux politiques, aux protocoles et à l’amélioration de la qualité des soins de santé afin d’assurer un continuum holistique de services, de ressources et d’aides en matière de santé qui sont opportuns, accessibles et adaptés à la réalité culturelle pour les peuples autochtones, leurs familles et leurs communautés.
Le renforcement des capacités passe par l’amélioration des connaissances, des compétences et des capacités afin de donner aux peuples autochtones les moyens de participer à tous les aspects de la prise de décisions dans leurs communautés, régions, provinces ou territoires et dans l’ensemble du pays. Le renforcement des capacités comprend également la planification, l’élaboration, la mise en œuvre et l’évaluation de programmes destinés à améliorer les soins palliatifs et de fin de vie holistiques.
 Pour certaines communautés autochtones, le renforcement des capacités a été entravé par de nombreux défis, en particulier des obstacles socioéconomiques (p. ex. des taux de chômage élevés, une faible représentation de la main-d’œuvre, des bas salaires, des logements inadéquats et le surpeuplement)38,39,40. Malgré ces obstacles, de nombreuses communautés autochtones ont élargi et continuent d’élargir la portée du renforcement et de la disponibilité des capacités en reconnaissant que les réponses se trouvent dans la communauté. Elles honorent et reconnaissent les forces, les rôles existants et les capacités des familles et des communautés, par exemple les aînés, les porteurs du savoir, les guérisseurs et les aides autochtones, les dirigeants communautaires, les familles et les amis. Ces membres de la famille et de la communauté constituent un réseau collaboratif étendu de soutien et de ressources de guérison et d’aide pour les personnes vivant avec une maladie limitant l’espérance de vie41,42.
Pour certaines communautés autochtones, le renforcement des capacités a été entravé par de nombreux défis, en particulier des obstacles socioéconomiques (p. ex. des taux de chômage élevés, une faible représentation de la main-d’œuvre, des bas salaires, des logements inadéquats et le surpeuplement)38,39,40. Malgré ces obstacles, de nombreuses communautés autochtones ont élargi et continuent d’élargir la portée du renforcement et de la disponibilité des capacités en reconnaissant que les réponses se trouvent dans la communauté. Elles honorent et reconnaissent les forces, les rôles existants et les capacités des familles et des communautés, par exemple les aînés, les porteurs du savoir, les guérisseurs et les aides autochtones, les dirigeants communautaires, les familles et les amis. Ces membres de la famille et de la communauté constituent un réseau collaboratif étendu de soutien et de ressources de guérison et d’aide pour les personnes vivant avec une maladie limitant l’espérance de vie41,42.
Résilience autochtone et résurgence culturelle
La résilience et la résurgence culturelle des Autochtones permettent à de nombreux peuples autochtones de revendiquer leur identité de Premières Nations, d’Inuits ou de Métis. Des exemples d’autonomisation sont le fait de nouer ou de renouer des liens avec la terre, les gens, le lieu et la spiritualité autochtone43. La résurgence culturelle comprend également la revitalisation des moyens de subsistance traditionnels, des langues autochtones et de la mobilisation communautaire. Cette résurgence offre à de nombreux peuples autochtones la possibilité de nouer ou de renouer des liens avec leur identité autochtone en tant que source de résilience et de renforcement de l’estime de soi sous la forme d’un renouvellement du but et de la vision de leur vie.
 La résilience et la résurgence culturelle des Autochtones s’appuient sur des valeurs fondamentales et des facteurs de résilience qui transcendent les visions du monde des Premières Nations, des Inuits et des Métis. Les exemples de valeurs et de facteurs sont le collectivisme et l’interconnexion – le lien entre la terre, l’identité, les gens et le lieu et les rôles des familles et des communautés;
La résilience et la résurgence culturelle des Autochtones s’appuient sur des valeurs fondamentales et des facteurs de résilience qui transcendent les visions du monde des Premières Nations, des Inuits et des Métis. Les exemples de valeurs et de facteurs sont le collectivisme et l’interconnexion – le lien entre la terre, l’identité, les gens et le lieu et les rôles des familles et des communautés;
l’équilibre et l’harmonie entre l’esprit, le corps, l’âme et les émotions; le titre et les droits inhérents des Autochtones (décisions relatives aux terres) et l’autodétermination44,45,46,47. Cependant, la diversité des langues, des modes de vie et des enseignements parmi les peuples et les communautés autochtones signifie qu’il n’existe pas de vision du monde unique et universelle pour tous les peuples autochtones du Canada.
Guérison, aide et sécurisation culturelle des Autochtones
Sur la base des travaux novateurs d’Elaine Papps, d’Irihapeti Ramsden et des expériences des Māori dans le système de soins de santé48, la sécurisation culturelle (kawa whakaruruhau) est définie comme « un résultat basé sur une mobilisation respectueuse qui reconnaît et s’efforce d’aborder les déséquilibres de pouvoir inhérents au système. Il en résulte un environnement exempt de racisme et de discrimination, où les gens se sentent en sécurité49.» En outre, « la sécurisation culturelle est basée sur un cadre de deux ou plusieurs cultures interagissant dans un espace colonisé – où une culture est légitimée et l’autre est marginalisée. Cela peut se produire dans les hôpitaux, les écoles, les lieux de travail et dans de nombreux autres cadres de services50. »
 Les pratiques plus sécurisantes sur le plan culturel sont des actions dans des espaces colonisés (p. ex. les établissements de soins de santé biomédicaux) où les Premières Nations, les Inuits et les Métis, leurs familles et leurs communautés se sentent respectés, inclus, accueillis et à l’aise pour être eux-mêmes et exprimer tous les aspects de leur identité en tant que peuples autochtones.
Les pratiques plus sécurisantes sur le plan culturel sont des actions dans des espaces colonisés (p. ex. les établissements de soins de santé biomédicaux) où les Premières Nations, les Inuits et les Métis, leurs familles et leurs communautés se sentent respectés, inclus, accueillis et à l’aise pour être eux-mêmes et exprimer tous les aspects de leur identité en tant que peuples autochtones.
- https://www.justice.gc.ca/fra/sjc-csj/principes-principles.html
- https://www.un.org/esa/socdev/unpfii/documents/DRIPS_fr.pdf (p. 6).
- https://www.un.org/esa/socdev/unpfii/documents/DRIPS_fr.pdf (p. 9).
- https://www.un.org/esa/socdev/unpfii/documents/DRIPS_fr.pdf (p. 9).
- Ibid.
- https://ehprnh2mwo3.exactdn.com/wp-content/uploads/2021/04/4-Appels_a_l-Action_French.pdf (p. 3).
- Ibid.
- Ibid.
- Dans le cadre de la politique d’assimilation du gouvernement du Canada, ce dernier a créé des hôpitaux indiens séparés. Les peuples autochtones ont été envoyés dans des hôpitaux indiens manquant de ressources à partir des pensionnats, du nord du Canada et des régions septentrionales des provinces des Prairies. Des expériences médicales (p. ex. la stérilisation forcée, l’enfermement forcé pour le traitement de la tuberculose) ont été menées à l’hôpital Charles Camsell. Actuellement, il y a un litige sur les injustices qui se sont produites dans les hôpitaux indiens; https://www.ictinc.ca/blog/a-brief-look-at-indian-hospitals-in-canada-0 (en anglais seulement).
- https://indigenousfoundations.arts.ubc.ca/sixties_scoop/ (en anglais seulement) et https://www.sixtiesscoopsettlement.info/.
- Caxaj, C. S., Schill, K. et Janke, R. (2018). Priorities and challenges for a palliative approach to care for rural Indigenous populations: a scoping review. Health Soc Care Community, 26(3), e329-e336.
- http://www.cfp.ca/content/cfp/55/4/394.full.pdf (en anglais seulement)
- Lemchuk-Favel, L. (2016, janvier). The provision of palliative end-of-life care services in First Nations and Inuit communities. FAV COM.
- Nelson, M., Natcher, D. C. et Hickey, C. G. (2008). Subsistence harvesting and the cultural sustainability of the Little Red River Cree Nation. Dans D. David (éd.), Seeing beyond the trees: the social dimensions of Aboriginal forest management (p. 29-40). Concord, Ontario : Captus Press.
- Weaver, J. C. (2003). The great land rush and the making of the modern world, 1650-1900. Montréal, Québec : McGill-Queen’s University Press.
- Adoptée pour la première fois en 1876, la Loi sur les Indiens donnait au gouvernement du Canada l’autorité exclusive sur les communautés des Premières Nations reconnues comme des « Indiens » vivant dans des réserves créées unilatéralement; https://www.rcaanc-cirnac.gc.ca/fra/1536350959665/1539959903708.
- Tennant, P. (1999). Aboriginal peoples and politics: the Indian land question in British Columbia, 1849-1989. Vancouver, Colombie-Britannique : UBC Press.
- Bhandar, B. (2016). Status as property: identity, land and the disposessions of First Nations women in Canada. Dark Matter, 14, 1-20.
- https://www2.unbc.ca/sites/default/files/sections/neil-hanlon/2009_hanlon_dialoguesfinalreport.pdf (en anglais seulement).
- DeCourtney, C. A., Branch, P. K. et Morgan, K. M. (2010). Gathering information to develop palliative care programs for Alaska’s Aboriginal Peoples. Journal of Palliative Care, 26(1), 22-31.
- Harris, C. (2002). Making native space: colonialism, resistance, and reserves in British Columbia. Vancouver, Colombie-Britannique : UBC Press.
- Macaulay, A. C. (2009, avril). Améliorer la santé des Autochtones : quelle contribution les professionnels de la santé peuvent-ils apporter? Can Fam Physician, 55, 334-336.
- de Leeuw, S., Lindsay, N. M. et Greenwood, M. (2018). Rethinking (once again) determinants of Indigenous Peoples’ health. Dans M. Greenwood, S. de Leeuw, N. M. Lindsay (éd.), Determinants of Indigenous Peoples’ health: beyond the social (2e éd.). Toronto, Ontario : Canadian Scholars’ Press.
- Jacklin, K. et Warry, W. (2012). Decolonizing first nations health. Dans J. C. Kulig et A. M. Williams (éd.), Health in rural Canada (p. 374-375). Vancouver, Colombie-Britannique : UBC Press.
- Krieg, B. (2012). Bridging the gap: accessing health care in remote Métis communities. Dans J. C. Kulig et A. M. Williams (éd.), Health in rural Canada. Vancouver, Colombie-Britannique : UBC Press.
- Lavoie, J. G. et Gervais, L. (2012). Access to primary health care in rural and remote Aboriginal communities: progress, challenges, and policy directions. Dans J. C. Kulig et A. M. Williams (éd.), Health in rural Canada. Vancouver, Colombie-Britannique : UBC Press.
- Partenariat canadien contre le cancer. (2013). Rapport de référence sur la lutte contre le cancer chez les Premières Nations au Canada. Toronto, Ontario.
- Kaufert, J. M., Wiebe, R., Lavallée, M. et Kaufert, P. A. (2012). Seeking physical, cultural, ethical, and spiritual “safe space” for a good death: the experience of Indigenous Peoples in accessing hospice care. Dans H. Coward et K. I. Stajduhar (éd.), Religious understandings of a good death in hospice palliative care, (p. 231-256). Albany : University of New York Press.
- Anderson, M. et Woticky, G. (2018). The end of life is an auspicious opportunity for healing: decolonizing death and dying for urban Indigenous People. Int J Indig Health, 13(2), 48-60.
- O’Brien, V. (2012). Person-centered palliative care: a First Nations perspective [thèse de doctorat, Université McMaster]. Hamilton, Ontario.
- Giesbrecht, M., Crooks, V. A., Castleden, H., Schuurman, N., Skinner, M. et Williams, A. (2016). Palliating inside the lines: the effects of borders and boundaries on palliative care in rural Canada. Soc Sci Med, 168, 273-282.
- Habjan, S., Prince, H. et Kelley, M. L. (2012). Caregiving for Elders in First Nations communities: social system perspective on barriers and challenges. Can J Aging, 31(2), 209-222.
- Kelly, L., Linkewich, B., Cromarthy, H., St. Pierre-Hansen, N., Antone, I. et Gilles, C. (2009). Palliative care of First Nations people: a qualitative study of bereaved family members. Can Fam Physician, 55(4), 394-395.
- SE Health First Nations, Inuit and Métis Program. (2020). Caregiver education partnership final report. Maamwesying : North Shore Community Health Services.
- Ibid.
- Ibid.
- Lavoie, J. G. et Gervais, L. (2012). Access to primary health care in rural and remote Aboriginal communities: progress, challenges, and policy directions. Dans J. C. Kulig et A. M. Williams (éd.), Health in rural Canada. Vancouver, Colombie-Britannique : UBC Press.
- Partenariat canadien contre le cancer. (2013). Rapport de référence sur la lutte contre le cancer chez les Premières Nations au Canada. Toronto, Ontario.
- Kaufert, J. M., Wiebe, R., Lavallée, M. et Kaufert, P. A. (2012). Seeking physical, cultural, ethical, and spiritual “safe space” for a good death: the experience of Indigenous Peoples in accessing hospice care. Dans H. Coward et K. I. Stajduhar (éd.), Religious understandings of a good death in hospice palliative care, (p. 231-256). Albany : University of New York Press.
- Kelley, M. L. et Prince, H. (2014). Recommendations to improve quality and access to end-of-life care in First Nations communities: policy implications from the “improving end-of-life care in First Nations communities” research project. Thunder Bay, Ontario : Université Lakehead.
- Hordyk S. R., Macdonald, M. E. et Brassard, P. (2017). End-of-life care in Nunavik, Quebec: Inuit experiences, current realities, and ways forward. J Palliat Med, 20(6), 647-655.
- Kelley, M. L. et Prince, H. (2014). Recommendations to improve quality and access to end-of-life care in First Nations communities: policy implications from the “improving end-of-life care in First Nations communities” research project. Thunder Bay, Ontario : Université Lakehead.
- Brant Castellano, M. (2008). Indigenous research. Dans L. M. Given (éd.), The SAGE encyclopedia of qualitative research methods. SAGE.
- Absolon, K. et Willet, C. (2005). Putting ourselves forward: location in Aboriginal research. Dans L. Brown et S. Strega (éd.), Research as resistance: critical, Indigenous, and anti-oppressive approaches. Canadian Scholar’s Press.
- Brant Castellano, M. (2000). Updating Aboriginal traditions of knowledge. Dans Sefa Dei, G. et Rosenberg, B. (éd.), Indigenous knowledges in global contexts: multiple reading of our world. University of Toronto Press.
- Hart, M. A. (2010). Indigenous worldviews, knowledge, and research: the development of an Indigenous research paradigm. Journal of Indigenous Voices in Social Work, 1(1), 1-16.
- Simpson, L. (2000). Anishinaabe ways of knowing. Dans J. Oakes, R. Riew, S. Koolage, L. Simpson et N. Schuster (éd.), Aboriginal health, identity and resources (p. 165-185). Native Studies Press.
- Papps, E. et Ramsden, I. (1996). Cultural safety in nursing: the New Zealand experience. Int J Qual Health Care, 8(5), 491-497.
- https://www.fnha.ca/what-we-do/cultural-safety-and-humility (en anglais seulement).
- https://www2.gov.bc.ca/assets/gov/family-and-social-supports/child-care/ics_resource_guide.pdf (en anglais seulement).

